病態と要因
成長期野球肘とは、投球にて肘に生じた骨・軟骨・靭帯・筋腱付着部の障害の総称です。
投球時に肘関節に加わる外反ストレスによって生じる。(内側⇒牽引力 外側⇒圧迫力・剪断力)
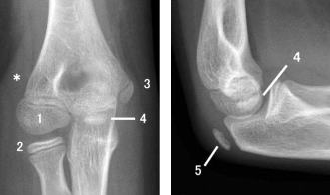
右図は成長期のお子さんの正常なレントゲン写真です。
大人の関節と異なり、お子さんの骨の端には成長線と呼ばれる骨端線(成長軟骨板)と骨端核(こったんかく)が存在します。この骨端核が成長途上で障害されることにより生じます。肘関節には6つの骨端核があり、通常12~14歳ですべて閉鎖します。
発生要因としては以下の通りです。
1.外的要因
投球過多、要するに「投げすぎ」によるものです。
投手・捕手に好発します。また1週間の練習時間が長いほど発生率が高いとも言われて
2.内的要因
大人に比べ筋力が未発達であったり、骨軟骨組織が脆弱(ぜいじゃく)であることが挙げられます。
3.社会的要因
野球肘検診などのメディカルチェックの機会が少ないこと疾患自身の知識が本人・保護者・指導者に十分広まっていないこと、が挙げられます。
しかし、時として全く投げすぎでないお子さんにも発生しうることが、この疾患の難しいところです。
問題となるのは「投球フォーム」の問題です。
良い投球フォームとは?
どのような投げ方が良いフォームで、どのような投げ方が悪いフォームなのか?
これは私が野球を始めたちょうど30年前から今も解決されていない永遠のテーマだと思います。
スポーツ医学会でもこの話題になると熱い議論となります。
そのため、下記に記載する「良いフォーム」とはあくまで私見であり「私が思う良いフォーム」とご理解下さい。
投球フォームには個性があり、その個性は尊重されるべきだと考えます。また個々の体の特性は、みんなそれぞれ違うのだから100人いれば100種類のフォームがあっていいと思います。
ただ一つ言えることは、成長期の関節(特に肘)に過度の負荷がかかるフォームだけは、はっきり悪いフォームと言うべきだということです。
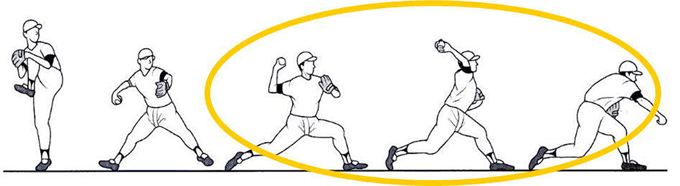
上図は投球相と呼ばれる図です。黄色の○で示された、コッキング~アクセラレーション~フォロースルーといった相が最も肩や肘の上肢帯の運動加速度の変化が大きく負担のかかりやすい相であるとされます。
この時にいわゆる「肘下がり」などが起こっていると、肩や肘への負担が増えることとなります。
どうして「肘下がり(ひじさがり)」はダメなのか?
下記のスライドは三重県久居市でスポーツドクターとして御活躍されていらっしゃる「みどりクリニック」の瀬戸口院長先生よりお借りしたスライドです。
左右の写真を見比べてどちらが自然な感じに見えるでしょうか?
投球時、特にコッキング~アクセラレーションにかけて肘に負担をかけないためには、「上腕骨の進む方向(ベクトル)と肘の屈伸の方向(ベクトル)ができる限り同じ方向になる」ことが大事だと考えます。
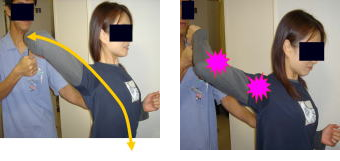
左図では上腕骨の進む方向と肘の屈伸方向はほぼ同じといえます。一方、上図では肘の屈伸方向と上腕骨の進む方向が同じではなく直交する関係にあるといえます。すなわち肩関節に過度な伸展ストレス、肘に過度な外反ストレスがかかるといえ、野球肘や野球肩といった疾患が生まれやすいことが容易に想像できます。
また上図のような状態で、「肘下がってるぞ!もっと肘を上げて投げろ!」とのアドバイスに従うとどうなるでしょうか?さらに肘への外反ストレス・肩への伸展ストレスが増大する結果となります。
大事なことは、肩関節(狭義)内において、「上腕骨がゼロポジションでしっかり外旋位を獲得できるか」にあります。これにより、上腕骨のベクトルと肘屈伸のベクトルが同方向となり、軟部組織への過度なストレスを軽減させることが可能となります。
またこの状態では実際にやってみて頂けると分かりますが、逆に肘をどれだけ下げようと思っても下げることができません。また上腕骨頭が肩甲骨関節窩にしっかり固定されエネルギーの骨性伝達が可能になると考えます。大事なことは、肘を上げようとすることでなく、結果として上がっているということです。
このポジションをしっかり獲得するためには「トータルの伸展角度」といった、上腕骨だけでなく、肩甲骨・胸郭・股関節などが一体となって「縦方向のしなり」を出すことが求められます。
また同時に、「トータルの回旋角度」といった、股関節内旋・広背筋などが一体となった「横回転のしなり」も大切になってきます。
つまり「投球障害を予防しさらに球威のある球を投げるためには、上腕骨のゼロポジションにおける十分な外旋位が必要であり、これを可能にするには下肢・体幹の良好な機能が必要である」といえます。
これにより、投球は「筋性伝達」から「骨性伝達」となり、軟骨や靭帯などへの侵襲を最小限にし得ると考えられます。
われわれスポーツドクターが、野球選手の股関節や足関節にも注目し、触って診察するのはその為です。
野球肘の治療戦略
障害部位により異なる
・関節外病変(上腕骨内側上顆障害など)⇒ 病期に関係なく保存療法が第一選択
・関節内病変(上腕骨小頭障害など) ⇒ 病期により保存療法もしくは手術療法を決定
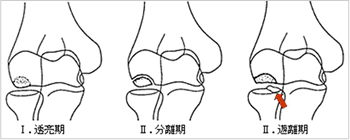
病期分類(単純レントゲン)としては右図が有名です。これは三浪らのX線分類といって小頭障害の病期を透亮期・分離期・遊離期と3つに分けています。
一方、ICRSOCD分類といったものもあります。これは「肉眼的分類」とも言われ、実際に直視下(ちょくしか)や内視鏡下で見た評価での分類です。

この評価に対する一般的な治療は以下の通りです。

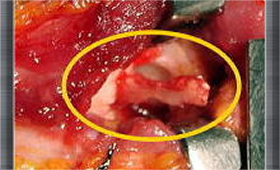
右図は「骨釘による固定術」です。
骨釘(こってい)とは、簡単にいえば、「自身の骨で作った釘」といえます。つまり病変は関節面を含んでいますので、通常、金属製のヘッドのついたネジなどは使用しません。尺骨近位骨幹部などから何本か採取し利用します。術後ギプス等の固定を2~4週行います。
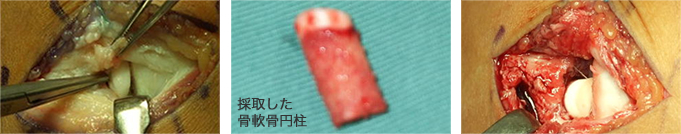
一方、下図は「骨軟骨移植術(モザイクプラスティー)」と呼ばれるもので、膝や肋骨部分から採取した骨軟骨円柱を移植するというものです。
左下図のように、完全に剥がれてしまった骨軟骨を除去したのちに、代わりに約20㎜程度の骨軟骨柱を移植します。何本移植するかは病変部によって変わります。
右下図が、移植を完了した後の状態です。病変部に膝から採取した骨軟骨柱がしっかり収まっています。術後ギプス固定を3~4週程度行います。
■ 上腕骨小頭離断性骨軟骨炎に対する鏡視下手術
また近年の医療技術の進歩に伴い、内視鏡を用いた手術だけで手術が可能な場合があります。
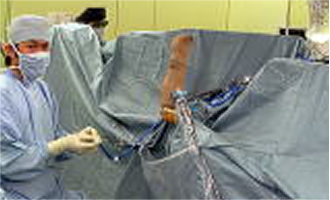
患者さんの体位は、腹臥位(うつぶせ)・側臥位(横向き)・仰臥位(上向き)と3通りを手術に応じて使い分けさせて頂いております。
[左下図]は、実際の野球肘の内視鏡手術のセッティング完了した際の写真です。
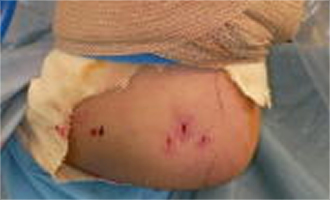
[右下図]は、手術終了後の写真で内視鏡などの出し入れや吸収ピンを挿入する際に用いた創であり、ポータルと呼ばれます。私の場合は、約5㎜のポータルを3か所作成して行っております。
野球肘の術後リハビリテーション
術後のリハビリテーションに関しては、特に他のスポーツ疾患術後のリハビリと比べ大きな違いはありません。
よくご本人やご両親から聞かれる質問に、以下のようなものがあります。
「先生、術後何か月後からボール投げれますか?」
「半年後には試合で打ったりできますかね?」
この質問に対し、私の答えはいつも決まっています。
「そうですね。リハビリの進み具合次第ですね」と曖昧に聞こえる返事となります。
この曖昧な返事をきっちり説明すると以下の通りとなります。
「結果に対するリハビリテーション」 と 「原因に対するリハビリテーション」
「結果に対するリハビリテーション」とは、今回手術を行った部位、すなわち肘関節に対するリハビリです。これには術後固定によってもたらされた関節可動域制限の改善や筋力増強訓練などが含まれます。
「原因に対するリハビリテーション」とは、今回手術に至った原因の改善を目的としたリハビリです。これには、下肢・体幹の柔軟性の獲得や投球ホームの改善・正しいトレーニング方法の理解などが当てはまります。
この両方に対してのリハビリを行わないと、せっかく手術で良くなっても実践復帰してしばらくするとまた再発し手術に至るということになりかねません。
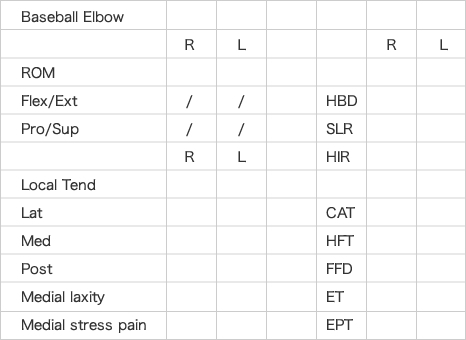
下記は、敬愛する船橋整形外科の菅谷Drが使用されている診療チャートで私も愛用させて頂いております。
肘以外にも、体幹・肩甲帯・股関節・足関節などを評価し、術後の改善状態も評価しております。
この機能評価と画像評価がともに合格点に達した時点で、投球OKや実践復帰OKなどと自信をもって許可させて頂くことができます。すなわち復帰のタイミングは、非常に個人差があり一概に何か月とはいえないということです。